Articulația gleznei este adesea rănită deoarece rezistă la sarcini grele. Un medic poate diagnostica osteoartrita gleznei pe baza simptomelor și poate prescrie tratament. Boala este independentă de vârstă și sex; țesutul devine mai subțire și distrus, ceea ce poate duce la dizabilitate.
Osteoartrita afectează 12% dintre rezidenți; femeile aflate la vârsta de pensionare sunt mai des afectate de boală.
După cum am menționat deja, glezna poate rezista la o cantitate enormă de stres. Menține corpul în poziție verticală și permite unei persoane să se miște. Accidentarea îi schimbă modul obișnuit de viață.
Osteoartrita gleznei (simptomele și tratamentul pot varia) este o boală cronică în care apar procese ireversibile la nivelul cartilajului.
Boala progresează treptat. O persoană sănătoasă are o suprafață articulară netedă. Când este supraîncărcat, favorizează alunecarea ușoară în timpul activității fizice.
Cu osteoartrita, nutriția țesuturilor și metabolismul se deteriorează. Suprafața exterioară a articulației se modifică, devine aspră, cartilajul este atins și apare inflamația. Când o persoană ridică obiecte grele, sarcina cade pe os, ceea ce duce la boli degenerative.
Dacă tratamentul nu este început, se dezvoltă patologii grave. În etapele ulterioare, cartilajul și țesutul sunt afectate, mucoasa sinovială devine iritată și articulația își pierde stabilitatea. În acest caz, funcția de sprijin are de suferit și mișcările devin mai dificile.
specii
În funcție de diferite criterii, există diferite tipuri de osteoartrită:
- Cauze de origine (primare, secundare);
- stadiile osteoartritei;
- localizarea patologiei;
- forme de localizare (generalizată și locală);
- Evoluția bolii (acută și cronică).
| Criterii de clasificare | Tipuri de osteoartrita |
|---|---|
| Locul de manifestare | Osteoartrita la genunchi, încheietura mâinii, glezne, cot, umăr și gât. |
| Cauza apariției |
|
| Localizare |
|
| Cursul bolii |
|
Osteoartrita articulației gleznei este împărțită în primară (procesele degenerative încep în cartilajul sănătos din cauza activității fizice excesive) și secundare (distrugerea este diagnosticată, apar modificări distrofice în țesutul cartilajului).
Etape și grade
Osteoartrita articulației gleznei (simptomele și tratamentul depind direct de vârsta pacientului) poate apărea în diferite moduri. Pentru unii, durează mulți ani de la apariția primelor simptome până la stadiul critic, în timp ce pentru alții boala se dezvoltă rapid.
Depinde de vârstă și de comorbiditățile la începutul terapiei. Pe măsură ce osteoartrita gleznei progresează, simptomele se agravează.
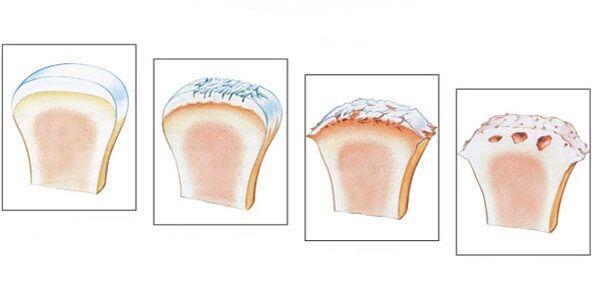
Există 4 stadii ale bolii.
- Prima etapă este adesea ignorată. Simptome principale: rigiditate care apare dimineața, scârțâituri caracteristice la mers. Schimbările patogene nu pot fi văzute în imagine; procesul distructiv a început deja.
- Rigiditatea matinală durează mai mult. Dezvoltarea piciorului durează 20 până la 30 de minute. Unii pacienți suferă de șchiopătură. Pe o radiografie, puteți identifica patologia din stadiul 2 prin creșterea osoasă și deplasarea osului.
- În stadiul 3, simptomele se agravează. Senzațiile dureroase apar într-o stare calmă; pacientul nu se poate lipsi de analgezice. Schioparea devine vizibilă și uneori sunt necesare cârje. Articulația se umflă, se modifică, mușchii devin mai subțiri și scad în volum. Spațiul articular se îngustează, așa cum se vede pe o radiografie, și se formează osteofite.
- Etapa finală se dezvoltă fără tratament. Cartilajul este distrus și suprafețele articulare cresc împreună. Pacientul nu poate merge.
Există diferite grade de osteoartrita:
- Primul grad– Nu sunt vizibile modificări sau articulații în radiografie. Există o ușoară rigiditate matinală. Tratamentul trebuie să înceapă în această etapă.
- În gradul doiActivitatea devine dificilă, se aude un zgomot la mers, se observă umflături. Radiografia arată o reducere a spațiului dintre articulații. Persoana șchiopătează și rigiditatea matinală durează mai mult.
- În gradul al treileaartroză încrucișată clar pronunțată, deformare a articulațiilor. Mușchii se atrofiază și mai mult și mișcările sunt restricționate. Este necesară odihnă constantă. Nici în această stare durerea nu dispare.
- La ultima absolvirePractic nu există spațiu comun și activitatea este aproape imposibilă. Razele X vă permit să diagnosticați un număr mare de osteofite. Este prescrisă doar intervenția chirurgicală.
Osteoartrita gleznei apare treptat, astfel încât tratamentul ar trebui să înceapă imediat ce apar primele simptome pentru a preveni agravarea bolii și apariția complicațiilor.
Simptome
Osteoartrita gleznei se caracterizează prin mai multe simptome (acestea afectează metoda de tratament):
- Durerea este inițial moderată și apare doar în timpul activității fizice. În timp, durerea se agravează și devine tulburătoare la odihnă;
- cu leziuni și luxații, apar umflături și manifestări inflamatorii, iar în zona leziunii apare o temperatură crescută;
- clicuri „uscate", însoțite de durere;
- Luxație: Pe măsură ce țesutul cartilajului devine mai subțire și descompus, articulația își pierde stabilitatea. Oasele sunt deplasate și cad din capsula articulară;
- rigiditatea articulațiilor;
- atunci când merge, o persoană obosește rapid;
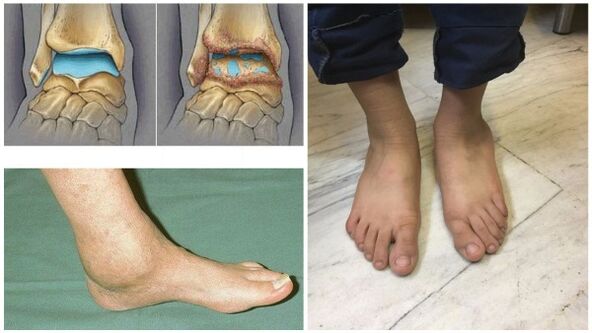
- În etapele finale, are loc deformarea articulației.
Dacă apare cel puțin un simptom, trebuie să consultați imediat un medic.
Motivele apariției
Osteoartrita gleznei (simptomele și tratamentul se datorează adesea modificărilor legate de vârstă) afectează generația mai în vârstă. Recent, patologia a fost observată la tineri.
Factorii provocatori sunt:
- Leziuni, luxații și vânătăi;
- boli legate de vârstă ale articulațiilor și ligamentelor;
- procese inflamatorii;
- obezitatea;
- Încălcarea proceselor metabolice;
- deformarea congenitală a piciorului și picioarele plate dezvoltate de-a lungul vieții;
- predispoziție ereditară;
- activitate fizică excesivă;
- purtarea pantofilor incomozi;
- boli ale sistemului endocrin;
- Osteocondroza.

Se produce mai puțin lichid sinovial, rezultând mai puțină hrănire a cartilajului. Spațiul articular se îngustează, ceea ce poate duce la fuziunea osoasă. Aceasta duce la artroză încrucișată care nu poate fi inversată. Cu toate acestea, tratamentul trebuie prescris imediat pentru a preveni progresia bolii.
diagnostic
Diagnosticul osteoartritei constă în examinarea simptomelor prezente și a datelor obținute în urma cercetărilor. Deoarece nu există teste care să poată determina clar patologia, medicii recunosc metodele de laborator ca fiind insuficient de eficiente.
În timpul remisiunii, indicatorii sunt normali, în timpul recăderii, un test de sânge arată un nivel crescut de ESR și proteină c-reactivă. Aceasta înseamnă că patologia a început deja.
Pentru a confirma diagnosticul, se folosesc metode instrumentale:
- Pur şi simpluRadiografieeste cea mai fiabilă metodă. Mușchii nu percep la fel de bine razele X: mușchii moi le transmit, cei duri le absorb. Studiul dezvăluie boala în sine și consecințele acesteia.
Imaginea vă permite să analizați starea suprafețelor osoase din articulație, forma, dimensiunea și locația structurilor unul față de celălalt, starea țesutului și dimensiunea spațiului articular. Datorită acestor date, se poate determina gradul de patologie.
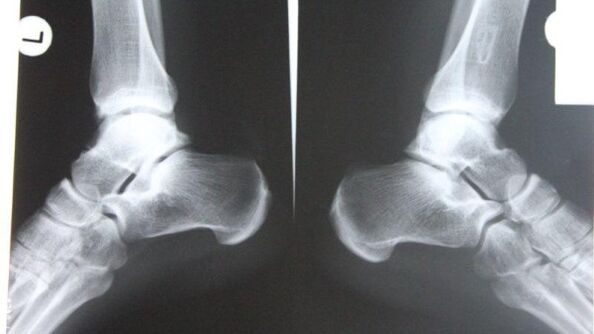
Dacă articulația gleznei este afectată, diagnosticul se pune în proiecția laterală, posterioară și posterioară cu piciorul deplasat spre interior. Dacă există simptome corespunzătoare (îngustarea spațiului articular, osteofite și alte semne), osteoartrita este diagnosticată.
- Rezonanță magnetică nuclearădetermină disfuncţia moleculelor de hidrogen sub influenţa unui câmp magnetic puternic. Permite explorarea zonelor corpului care conțin apă.
Tonul întunecat din imagine reprezintă oasele deoarece conținutul lor de apă este mult mai scăzut, iar mușchii, nervii și discurile par mai ușoare. Diagnosticul dezvăluie chiar și boli minore ale țesutului osos și articulațiilor. Procedura este indicată înainte de înlocuirea articulației. Singurul dezavantaj este costul ridicat al diagnosticului.
- Imagistică prin rezonanță magneticăExaminează foarte atent structura ligamentară a articulației, țesutul muscular și cartilajul. Datorită studiului, un specialist poate evalua starea articulațiilor picioarelor inferioare, ceea ce face posibilă detectarea patologiilor chiar la începutul dezvoltării lor. Procedura este nedureroasă și durează aproximativ 30 de minute.
În timpul procedurii, undele radio și radiațiile magnetice puternice afectează persoana. Trebuie amintit că câmpul magnetic este periculos pentru starea fiziologică. RMN-ul este interzis în tulburările neuropsihice, sarcină și prezența obiectelor metalice în organism.
- cu ultrasunetepermite un diagnostic precis. Dispozitivul creează unde care sunt reflectate de țesut și înregistrate pe ecran. Medicul examinează imaginea și pune un diagnostic. Un gel este folosit pentru a clarifica imaginea, eliminând aerul și asigurând o mișcare ușoară pe suprafață.
Avantajele acestei proceduri sunt siguranța sănătății, prețul accesibil și precizia ridicată.
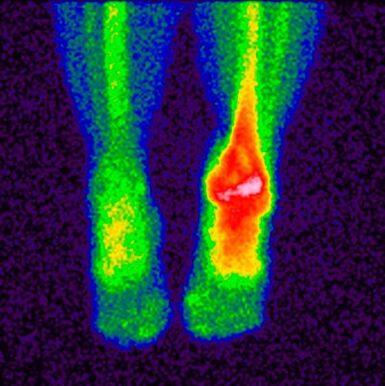
- Scintigrafia osoasă– un studiu care face posibilă determinarea tulburărilor patologice la nivelul oaselor folosind izotopi. O substanță specială care conține atomi marcați este injectată în corpul pacientului. Zonele patologice sunt împărțite în reci și calde.
În primul caz, nu există izotopi, circulația sângelui este mai proastă și nu sunt detectați în timpul scanării. Aceasta include și locurile în care au apărut tumori maligne. În zonele fierbinți, izotopii sunt colectați mai activ și sunt detectați în mod clar în timpul scanării. Aceste zone indică apariția proceselor inflamatorii.
Acest studiu face posibilă distingerea osteoartritei de boli similare cu simptome clinice similare; pe baza rezultatelor, medicul face un prognostic și prescrie tratament.
Principalele contraindicații ale studiului sunt transportul unui copil, alăptarea și administrarea de medicamente care conțin bariu.
- Puncția articularăeste o procedură în care medicul introduce un ac în cavitatea articulară pentru a colecta lichidul sinovial pentru analiză.
Acest biomaterial va continua să fie studiat în viitor; Pe baza rezultatelor, specialistul determină trăsăturile caracteristice ale bolii și stadiul ei de dezvoltare. În cazul artrozei gleznei, se face o puncție în partea din față între maleola externă și tendonul mușchiului extensor lung al degetelor.
Când ar trebui să vedeți un medic?
Dacă tratamentul pentru osteoartrita nu este început în timp util, va avea ca rezultat incapacitatea de a munci și uneori chiar incapacitatea de a lucra. Unii pacienți nu se grăbesc să caute ajutor pentru că nu știu la ce medic să facă o programare. La primele simptome, trebuie să vedeți un reumatolog care va diagnostica modificările distrofice și inflamatorii ale articulației.
Ar trebui să-l contactați dacă:
- după stres excesiv la sfârșitul zilei de lucru, apar disconfort și durere la nivelul articulațiilor;
- este dificil să găsești o poziție confortabilă pentru picioare noaptea;
- Articulațiile se umflă, pielea devine roșie;
- există o durere ascuțită, este dificil de mișcat;
- Apar zgomote de zgomot și de clic;
- Articulațiile sunt deformate.
Cu ajutorul procedurilor moderne de diagnostic și terapeutic, este posibil să se evite intervențiile chirurgicale și să se păstreze funcția articulației.
prevenirea
Osteoartrita articulației gleznei (simptomele și tratamentul pot fi discutate cu un medic) poate fi prevenită.
Pentru a preveni artroza, experții recomandă respectarea anumitor reguli:
- Purtați pantofi confortabili, bine potriviti, fără tocuri.
- Acordați atenție alimentației adecvate, beți suficientă apă curată;
- Alegeți un complex de vitamine și minerale potrivit;
- A face sport;
- Faceți plimbări în aer curat mai des.
- Evitați solicitarea excesivă a picioarelor.
- evitarea hipotermiei;
- să fie observat în mod regulat de către medici;
- renunțați la obiceiurile proaste;
- Faceți o serie de exerciții pentru a încălzi glezna.

Este deosebit de important să vă ajustați dieta. Nutriționiștii au convenit asupra unui meniu care va preveni exacerbarea bolii și va satura organismul cu substanțele necesare.
- Trebuie să mănânci des și în porții mici.
- Bea cel puțin 2 litri de apă curată.
- Evitați alimentele dulci și sărate.
- Nu mânca nimic cu 4 ore înainte de culcare.
- Aburi, coace, găti mâncare.
Postul și o dietă strictă pentru artroză sunt strict interzise pentru a preveni scurgerea calciului, care este necesară pentru refacerea oaselor și cartilajului.
Metode de tratament
Odată ce diagnosticul este confirmat, tratamentul trebuie să înceapă imediat. Este imposibil să eliminați complet artroza. Principalul lucru este de a încetini procesele distructive și de a prelungi perioada de remisiune. Pentru aceasta sunt folosite diferite tehnici.
Medicament
Pentru tratarea osteoartritei sunt utilizate diferite medicamente:
- Antiinflamatoriar analgezicele elimină sursa inflamației și ameliorează durerea. Se folosesc tablete și unguente. Cu cât sunt luate mai devreme medicamentele antiinflamatoare, cu atât sunt mai mari șansele de a salva articulația.
- Glucocorticoizisunt utilizate atunci când medicamentele menționate mai sus nu aduc rezultatul dorit. Se fac sub forma unei soluții injectabile și se injectează în articulație.
- Condroprotectoarenecesare pentru a încetini procesul de distrugere a cartilajului.
Regimul de tratament și doza de medicamente sunt determinate de medic pe baza severității simptomelor, a bolilor concomitente și a altor factori. Este strict interzis să se automediceze pentru a nu agrava situația.
Metode tradiționale
În ceea ce privește metodele tradiționale de tratare a artrozei, medicii le recunosc proprietățile benefice și efectele pozitive. Medicina tradițională este folosită și pentru prevenirea bolilor.
Principalele rețete pentru tratarea artrozei gleznei sunt următoarele:
- Frunzele de brusture se spală bine și se aplică pe piele cu partea moale. Planta se fixează cu un bandaj sau folie alimentară și se lasă peste noapte.
- Se încălzește sare de mare (hrișcă, nisip) într-o tigaie, se toarnă într-un prosop de in și se aplică pe locul dureros. Țineți până se răcește sarea. Aceasta este o metodă eficientă de ameliorare a durerii.
- Turnați colonie triplă peste liliac, lăsați într-un loc întunecat timp de două săptămâni și frecați locul dureros de două ori pe zi.
- Măcinați cojile de ou în pulbere, luați 0, 5 lingurițe. Înainte de masă.

Utilizarea metodelor tradiționale de tratament trebuie coordonată cu medicul curant. Aceasta nu este singura măsură, ci o completare la terapia principală.
Alte metode
Dacă terapia conservatoare nu aduce efecte pozitive, se recurge la măsuri radicale - intervenția chirurgicală.
Indicațiile pentru intervenție chirurgicală sunt de obicei:
- artroză recurentă și primară de 3-4 grade;
- complicații;
- durere severă și persistentă care iradiază până la genunchi;
- șchiopătare evidentă;
- paralizia mușchilor picioarelor;
- Deteriorarea proprietăților de flexie-extensie ale articulației și a capacității de susținere a piciorului.
Următoarele proceduri chirurgicale sunt utilizate pentru artroza piciorului:
- Artrodeza– Operatie de imobilizare a articulatiei. Sarcina sa este de a restabili capacitatea pierdută de a susține membrul. Principalul dezavantaj este riscul de fuziune osoasa care duce la imobilitate, motiv pentru care este folosit foarte rar.
- Artroscopiaeste o procedura minim invaziva in care medicul taie articulatia si introduce un artroscop. Chirurgul efectuează un examen vizual și evaluează starea structurilor intraarticulare. Dacă este necesar, el îndepărtează părți ale articulației deteriorate sau cheaguri de sânge din lichidul sinovial. Cu această operație riscul de recidivă este prea mare.
- Endoproteticeefectuate în cazuri deosebit de grave. Permite înlocuirea parțială sau completă a unei conexiuni deteriorate. Se folosesc proteze cu mecanică modernizată care durează până la 20 de ani.
Principalele contraindicații ale intervenției chirurgicale sunt vârsta sub 12 ani, fistulele la nivelul articulațiilor, diabetul zaharat, disfuncția cardiacă și bolile infecțioase.
Posibile complicații
Dacă tratamentul este întârziat sau nu este primit, pot apărea următoarele complicații:
- Handicap;
- deformare care nu poate fi restaurată;
- Inactivitatea și imobilitatea articulației;
- Deteriorarea calității și a standardelor de viață.
Pe lângă aceste complicații, evoluția cronică a bolii este însoțită de durere, disconfort și incapacitatea de a duce un stil de viață activ.
Pentru a face gimnastica, medicamentele și tratamentele populare mai eficiente, se recomandă utilizarea unor ajutoare ortopedice speciale care reduc sarcina asupra articulației. Aceasta include o orteză și un bandaj de fixare.
Orteza urmează complet conturul gleznei, mărind libertatea de mișcare, reducând umflarea și durerea. Bandajul de fixare are același efect ca și orteza. Este realizat din material moale, elastic, care permite fixarea bine a îmbinării. Bandajul se folosește numai în perioadele de remisie, când exacerbarea a trecut.
Osteoartrita gleznei este o boală gravă care, dacă este lăsată netratată, duce la consecințe grave și imobilitate completă a articulației. Diagnosticul în stadiul inițial, atenția atentă la simptome și terapia competentă fac posibilă evitarea intervenției chirurgicale.





































